Информация, памятки
Анонс
Уважаемые услугополучатели, Агентством Республики Казахстан
по делам государственной службы в целях определения уровня удовлетворенности
качеством оказания государственных услуг в 2021 году проводится онлайн анкетирование
на площадке «Открытый диалог».
Просим принять активное участие в анкетировании.

Основные приказы МЗ РК (СКАЧАТЬ АРХИВ)
Что нужно знать о короновирусе?
Что нужно знать о ВИЧ и COVID-19 людям, живущим с ВИЧ
История появления ВИЧ
Впервые врачи встретились с больными СПИД в 1980 году в Атланте (США), когда пятеро мужчин молодого возраста (29–36 лет), находились в больнице с диагнозом пневмония. Больные имели отношения с мужчинами (МСМ) и относились к потребителям инъекционных наркотиков (ПИН). К концу 1981 года о наличии СПИД во Всемирной Организации Здравоохранения (ВОЗ) сообщили 20 государств, с 1983 года стали говорить об эпидемии, а затем о пандемии СПИД. 1981 год считается годом официального сообщения о новой инфекционной болезни СПИД.
По вопросу о времени появления заболевания мнения ученых разошлись. Одни считают, что СПИД появился давно, и он «сидит» в наших клетках, а болезнь не диагностировалась до недавнего времени, другие – недавно.
Так, исследователи Л. Монтанье и Р. Гало (1983 г.) явились первооткрывателями возбудителя СПИДа. По их мнению, вирус мог существовать десятки и сотни лет в изолированных популяциях людей, и, в связи с небольшими контактами людей в тот период широко не распространялся. Изменения условий жизни людей, интенсивная миграция их, «сексуальная революция», наркомания создали условия для широкого распространения вируса.
По данным современных исследователей, СПИД как болезнь мог появиться в 1950–1970 гг., т. е. это заболевание является для человека новым, возникшим уже в наше время. Эти данные основываются на результатах медицинской документации Центра контроля за болезнями США за период с 1950–1986 гг.
Место появления вируса СПИД также не определено и является спорным. Одна группа ученых считает, что вирус мог сформироваться в Центральной Африке, другая – в США, третья – на острове Гаити.
В. М. Жданов – российский вирусолог, поддерживает африканское происхождение СПИДа, но уточняет, что болезнь существовала еще в давние исторические времена. Первое появление болезни, по его мнению, имело место в этап работорговли. Большинство же исследователей считают, что вопрос происхождения вируса СПИДа пока не решен. Существует несколько версий по этому вопросу. Часть исследователей убеждена, что вирус приобретен человеком у обезьян – африканских зеленых мартышек, у которых он клинически не проявляется, и с которыми человек имел контакт, употребляя их в пищу. При разделке тушек обезьян охотник мог поранить руку, а через эту рану занести вирус в организм. Затем он мог заразить всех, вступающих с ним в половой контакт, и возбудитель начал циркуляцию в человеческом обществе.
Однако японские ученые отрицают эту версию, основываясь на том, что вирус, вызывающий СПИД у человека и вирус, выявленный у обезьян, принадлежит к различным семействам.
Некоторые считают, что вирус СПИДа – результат генетической гибридизации между лентивирусами животных и онковирусами.
По вопросу о времени появления заболевания мнения ученых разошлись. Одни считают, что СПИД появился давно, и он «сидит» в наших клетках, а болезнь не диагностировалась до недавнего времени, другие – недавно.
Так, исследователи Л. Монтанье и Р. Гало (1983 г.) явились первооткрывателями возбудителя СПИДа. По их мнению, вирус мог существовать десятки и сотни лет в изолированных популяциях людей, и, в связи с небольшими контактами людей в тот период широко не распространялся. Изменения условий жизни людей, интенсивная миграция их, «сексуальная революция», наркомания создали условия для широкого распространения вируса.
По данным современных исследователей, СПИД как болезнь мог появиться в 1950–1970 гг., т. е. это заболевание является для человека новым, возникшим уже в наше время. Эти данные основываются на результатах медицинской документации Центра контроля за болезнями США за период с 1950–1986 гг.
Место появления вируса СПИД также не определено и является спорным. Одна группа ученых считает, что вирус мог сформироваться в Центральной Африке, другая – в США, третья – на острове Гаити.
В. М. Жданов – российский вирусолог, поддерживает африканское происхождение СПИДа, но уточняет, что болезнь существовала еще в давние исторические времена. Первое появление болезни, по его мнению, имело место в этап работорговли. Большинство же исследователей считают, что вопрос происхождения вируса СПИДа пока не решен. Существует несколько версий по этому вопросу. Часть исследователей убеждена, что вирус приобретен человеком у обезьян – африканских зеленых мартышек, у которых он клинически не проявляется, и с которыми человек имел контакт, употребляя их в пищу. При разделке тушек обезьян охотник мог поранить руку, а через эту рану занести вирус в организм. Затем он мог заразить всех, вступающих с ним в половой контакт, и возбудитель начал циркуляцию в человеческом обществе.
Однако японские ученые отрицают эту версию, основываясь на том, что вирус, вызывающий СПИД у человека и вирус, выявленный у обезьян, принадлежит к различным семействам.
Некоторые считают, что вирус СПИДа – результат генетической гибридизации между лентивирусами животных и онковирусами.
Пути передачи
Существуют три пути передачи ВИЧ:
- половой — при гетеросексуальных и гомосексуальных контактах
- парентеральный — с кровью и ее компонентами при нарушении целостности кожных, слизистых покровов
- от матери к ребенку — до, во время и вскоре после родов и при грудном вскармливании
Передача половым путем
Каждый половой акт без предохранения (т. е. без презерватива) подвергает неинфицированного партнера риску заражения. Степень риска зависит от ряда факторов, включая присутствие других инфекций, передающихся половым путем (ИППП), пол и возраст неинфицированного партнера, способ полового акта, стадию заболевания инфицированного партнера. Исследования в Европе 563 гетеросексуальных пар, в которых первоначально был инфицирован только один партнер, позволило предположить, что передача от мужчины женщине примерно в два раза вероятнее, чем от женщины мужчине. Обычно, женщины более уязвимы для ВИЧ-инфекции из-за более обширной обнаженной поверхности (влагалище и шейка матки). Более того, в сперме концентрация ВИЧ гораздо выше, чем в жидких отделяемых влагалища и шейки матки. В случае анального секса существует более высокий риск передачи ВИЧ-инфекции, в сравнении с вагинальным, из-за большей вероятности повреждения тканей принимающего партнера. И в этом случае пассивный партнер подвергается большему риску, чем активный партнер. Поскольку, как сперма, так и влагалищное отделяемое содержат ВИЧ, теоретически существует риск передачи при оральном сексе. При всех формах секса риск передачи выше, если есть царапины или ссадины на коже или слизистой оболочке. При оральном и вагинальном сексе риск более высок, если у женщины период менструального цикла.
Передача вируса через кровь (парентеральный путь)
Реализуется при нарушении целостности кожных покровов колющим инструментом, если на инструменте содержится кровь ВИЧ-инфицированного человека. Это может произойти при использовании игл, шприцев, бритв и инструментов для нанесения татуировки. Любые колющиеся инструменты, не подвергшиеся стерилизации, могут явиться средством передачи инфекции. Этот путь заражения является ведущим для лиц, употребляющие инъекционные наркотики (ЛУИН) хотя бы один раз «грязным» зараженным шприцем. ЛУИН также ведут беспорядочную половую жизнь, многие девушки, принимающие наркотики внутривенно являются работницами коммерческого секса (РС). Кроме того, ЛУИН отрицательно относятся к средствам защиты – презервативам. Все это усиливает возможность заражения ВИЧ и усугубляет распространение ВИЧ-инфекции среди других слоев населения.
Передача вируса от матери к ребенку
Передача вируса может произойти между матерью и ребёнком во время беременности родов (заражение через кровь матери) и при грудном вскармливании (причём как от заражённой матери к здоровому ребёнку через грудное молоко, так и от заражённого ребёнка к здоровой матери через покусывание груди во время кормления).
В основном беременные женщины заражаются после инъекции наркотиков, реже половым путем, еще чаще может быть заражение до наступления беременности.
В основном беременные женщины заражаются после инъекции наркотиков, реже половым путем, еще чаще может быть заражение до наступления беременности.
Как ВИЧ не передается?
- при рукопожатии
- при кашле, чихании
- при посещении бассейна, сауны, туалетов
- при укусах насекомых
- при дружеских поцелуях
- через посуду, одежду, белье
- при контакте с домашними животными
- через продукты питания
Профилактика ВИЧ
На сегодняшний день профилактика ВИЧ-инфекции относится к самым действенным способам борьбы с опасной болезнью. Ученые всего мира делают все возможное, чтобы в ближайшее время было разработано эффективное средство против ВИЧ. И хотя некоторые успехи в этой области есть, вакцина от инфекции пока не изобретена. Поэтому профилактика ВИЧ — это надежный и гарантированный способ защиты от инфекции, и результаты его зависят от поведения каждого человека.
Одним из самых важных направлений профилактики ВИЧ можно считать профилактику вертикальной передачи ВИЧ инфекции, то есть — прохождение профилактического курса лечения беременными женщинами, являющимися носителями вируса иммунодефицита человека (ВИЧ). Данная терапия направлена на максимальное снижение риска заражения ребенка внутриутробно. Кесарево сечение, заменяющее естественные роды, искусственное вскармливание младенца, появившегося на свет от инфицированной матери — это также способы профилактики ВИЧ.
Одним из самых важных направлений профилактики ВИЧ можно считать профилактику вертикальной передачи ВИЧ инфекции, то есть — прохождение профилактического курса лечения беременными женщинами, являющимися носителями вируса иммунодефицита человека (ВИЧ). Данная терапия направлена на максимальное снижение риска заражения ребенка внутриутробно. Кесарево сечение, заменяющее естественные роды, искусственное вскармливание младенца, появившегося на свет от инфицированной матери — это также способы профилактики ВИЧ.
Факторы, влияющие на риск вертикальной передачи ВИЧ:
- Состояние здоровья матери. Чем выше уровень вируса в крови или влагалищных секрециях матери и чем ниже ее иммунный статус, тем выше риск передачи вируса ребенку. Если у матери есть болезненные симптомы — риск выше.
- Условия жизни матери: питание, отдых, витамины и другие — очень важный фактор. Характерно, что среднестатистический риск рождения ребенка с ВИЧ в индустриально развитых странах Европы и США примерно вдвое ниже, чем в странах третьего мира.
- Наличие предшествующих беременностей: чем их больше — тем выше риск.
- Доношенность ребенка: как недоношенные, так и переношенные дети чаще бывают инфицированными.
- Длительность второй стадии родов: риск тем меньше, чем короче промежуток времени до появления ребенка на свет.
- Воспаление или преждевременный разрыв околоплодных оболочек: повышенный риск передачи ВИЧ новорожденному.
- Кесарево сечение: Многие исследования показали, что при кесаревом сечении, особенно если оно производится до разрыва околоплодных оболочек, риск рождения ребенка с ВИЧ снижается.
- Язвочки и трещины слизистой оболочки влагалища (обычно они возникают в результате инфекций) повышают риск рождения ребенка с ВИЧ.
- Грудное вскармливание: Матерям с ВИЧ не рекомендуется вскармливать детей грудью, поскольку при этом повышается риск передачи ВИЧ.
Как показывают исследования, плод может быть инфицирован ВИЧ уже на 8–12 неделе беременности. Однако в большинстве случаев заражения младенцев происходит в процессе родов.
Для того чтобы своевременно выявить ВИЧ-инфицированных беременных женщин и принять профилактические меры по предотвращению заражения ребенка, для них введено обязательное тестирование на ВИЧ при постановке на учет и в сроке 28-30 недель,также обследуются поступившие в родовспомогательные учреждения без результатов 2-х кратного обследования на ВИЧ-инфекцию или обследованные однократно более 3-х недель до поступления на роды.
Для того чтобы своевременно выявить ВИЧ-инфицированных беременных женщин и принять профилактические меры по предотвращению заражения ребенка, для них введено обязательное тестирование на ВИЧ при постановке на учет и в сроке 28-30 недель,также обследуются поступившие в родовспомогательные учреждения без результатов 2-х кратного обследования на ВИЧ-инфекцию или обследованные однократно более 3-х недель до поступления на роды.
Профилактика ВИЧ-инфекции у лиц, употребляющих инъекционные наркотики (ЛУИН)
ЛУИН необходимо предоставить выбор: либо прекратить потребление, либо перейти на безопасные формы (курить, нюхать, глотать), либо делать инъекции стерильными инструментами. Это называется стратегией «снижения риска при употреблении наркотиков» или «снижения вреда, наносимого наркотиками». Основными принципами эффективной профилактики ВИЧ-инфекции среди ЛУИН являются следующие:
- Информационная ипросветительскаяработа по профилактике ВИЧ-инфекции
- Обеспечение доступности социальных служб и службыздравоохранения
- Активная работа среди лиц, вводящих наркотики путём инъекций
- Обеспечение доступа к программам обмена игл и шприцев
- Обеспечение доступа к антиретровирусной и заместительной терапии
Профилактика заражения половым путем представляет особую важность. По данным Всемирной организации здравоохранения, нелеченые заболевания передающиеся половым путем (ЗППП) повышают риск заражения ВИЧ-инфекцией в 5–10 раз.
Во всем мире около половины всех заражений ВИЧ и другими ЗППП приходится на молодежь в возрасте от 10 до 25 лет. В связи с этим особенно важно обучение молодых людей ответственному и безопасному сексуальному поведению.
На самом деле половое воспитание направлено на то, чтобы сформировать у подрастающего человека способность принимать здравые решения, выработать психологический «иммунитет» перед лицом огромного множества факторов риска, в том числе подростковая потребность экспериментировать, самоутверждение, давление со стороны сверстников, активность наркодельцов. Поскольку современная молодежь сталкивается с широким кругом разнообразных и взаимосвязанных проблем, половое просвещение и пропаганда безопасного поведения должны стать частью общего комплекса обучения навыкам жизни в современном мире.
В ходе опроса, проведенного в США, было выяснено, что подростки, с которыми их матери говорили о презервативах по крайней мере, за год до того, как подросток начал половую жизнь, значительно чаще пользуются презервативами при первом сексуальном контакте. Кроме того, те, кто пользовался презервативом при первом контакте, в 20 раз чаще продолжают постоянно пользоваться презервативом впоследствии.
Сегодня профилактика ВИЧ заключается в проведении информационной работы с молодежью, разъяснениях о важности использования презерватива для защиты от возможного инфицирования. Молодое поколение должно знать все о способах передачи болезни и том, как можно благополучно избежать заражения ВИЧ инфекцией.
При профилактике инфицирования через кровь, необходимо помнить о правилах личной гигиены при пользовании туалетными принадлежностями. В первую очередь, это касается предметов, которыми можно порезаться, и на которых могут сохраняться следы свежей- крови (ножницы, щипцы, бритвенные станки т. д.).
В медицинских учреждениях использование стерильного инструмента является обязательным.
Задача профилактики — убедить людей добровольно и на длительный срок изменить свое поведение, сделав его более безопасным.
Диагностика ВИЧ


1.Какие задачи выполняют лаборатории Центров СПИД?
В функции лабораторий входят следующие основные задачи:
- Диагностика ВИЧ-инфекции
- Контроль (мониторинг) эффективности лечения, предоставляемого лицам, живущим с ВИЧ (ЛЖВ)
- Диагностика лекарственной устойчивости ВИЧ
Диагностика ВИЧ-инфекции – это процесс, который включает серию лабораторных тестов с обязательным использованием различных диагностических тест-систем и методов. Необходимость проведения серии тестов связана прежде всего с тем простым фактом, что сегодня не существует идеального метода, гарантирующего абсолютно точное разделение инфицированных пациентов от неинфицированных лиц. Максимально достоверные данные достигаются комбинацией нескольких тестов (методов), одни из которых лучше выявляют ВИЧ-инфицированных пациентов, а другие - лучше идентифицируют неинфицированных. На первом этапе лаборатории используют наиболее чувствительные тест-системы последнего (четвертого) поколения. Вероятность ложноотрицательного результата при использовании данных тест-систем крайне мала, поэтому при получении отрицательного результата Центры СПИД немедленно выдают заключение: Антител к ВИЧ не обнаружено.
Вместе с тем, положительный результат не является абсолютно точным доказательством наличия ВИЧ-инфекции. В Казахстане общая распространенность ВИЧ-инфекции довольно низка(<0,05%). Вероятность обнаружения ВИЧ-инфицированного пациента среди общего населения меньше, чем вероятность получения ложноположительного результата (допустимый лимит - 2%). Поэтому положительный результат требует подтверждения. Для этого лаборатории Центров СПИД проводят дополнительные тесты, которые позволяют «отсеивать» истинно-положительные результаты от ложноположительных. На последнем этапе используется иммуноблот - тест, который гарантирует максимальную надежность положительных результатов. На основании данного результата врачи могут вынести окончательное заключение о наличии у пациента ВИЧ-инфекции.
Мониторинг эффективности антиретровирусной терапии. В Казахстане лица, живущие с ВИЧ, получают бесплатное лечение в виде антиретровирусной терапии (АРТ). Эффективность АРТ очень сильно зависит от ряда факторов: соблюдение режима приема лекарственных препаратов, первичной устойчивости вируса к тому или иному препарату, или скорости возникновения мутантных устойчивых форм. Поэтому все ЛЖВ, получающие АРТ, проходят регулярное обследование в лабораториях областных и городских центров СПИД на количественное определение РНК ВИЧ (вирусная нагрузка) и количественное определение уровня CD4+/CD8+ Т-лимфоцитов.
Тест на вирусную нагрузку позволяет определить насколько эффективно лекарственные препараты подавляют размножение вируса. А тест на CD4+/CD8+ Т-лимфоциты показывает состояние иммунитета пациента. Если вирусная нагрузка находится на низком уровне, а количество CD4+клеток растет, значит выбранная схема лечения эффективна. Если нет, то необходимо внести соответствующие коррективы.
Диагностика лекарственной устойчивости ВИЧ. Проблема возникновения лекарственной устойчивости ВИЧ является неизбежной при внедрении широкомасштабной программы лечения ЛЖВ. В случае, когда терапия оказывается неэффективной, и это не связано с приверженностью пациента к лечению, на базе РЦ СПИД проводятся исследования по выявлению и генотипированию мутантных форм вируса. Эти исследования позволяют установить, какие препараты уже не могут подавлять размножения вируса, и таким образом, скорректировать схему лечения.
Вместе с тем, положительный результат не является абсолютно точным доказательством наличия ВИЧ-инфекции. В Казахстане общая распространенность ВИЧ-инфекции довольно низка(<0,05%). Вероятность обнаружения ВИЧ-инфицированного пациента среди общего населения меньше, чем вероятность получения ложноположительного результата (допустимый лимит - 2%). Поэтому положительный результат требует подтверждения. Для этого лаборатории Центров СПИД проводят дополнительные тесты, которые позволяют «отсеивать» истинно-положительные результаты от ложноположительных. На последнем этапе используется иммуноблот - тест, который гарантирует максимальную надежность положительных результатов. На основании данного результата врачи могут вынести окончательное заключение о наличии у пациента ВИЧ-инфекции.
Мониторинг эффективности антиретровирусной терапии. В Казахстане лица, живущие с ВИЧ, получают бесплатное лечение в виде антиретровирусной терапии (АРТ). Эффективность АРТ очень сильно зависит от ряда факторов: соблюдение режима приема лекарственных препаратов, первичной устойчивости вируса к тому или иному препарату, или скорости возникновения мутантных устойчивых форм. Поэтому все ЛЖВ, получающие АРТ, проходят регулярное обследование в лабораториях областных и городских центров СПИД на количественное определение РНК ВИЧ (вирусная нагрузка) и количественное определение уровня CD4+/CD8+ Т-лимфоцитов.
Тест на вирусную нагрузку позволяет определить насколько эффективно лекарственные препараты подавляют размножение вируса. А тест на CD4+/CD8+ Т-лимфоциты показывает состояние иммунитета пациента. Если вирусная нагрузка находится на низком уровне, а количество CD4+клеток растет, значит выбранная схема лечения эффективна. Если нет, то необходимо внести соответствующие коррективы.
Диагностика лекарственной устойчивости ВИЧ. Проблема возникновения лекарственной устойчивости ВИЧ является неизбежной при внедрении широкомасштабной программы лечения ЛЖВ. В случае, когда терапия оказывается неэффективной, и это не связано с приверженностью пациента к лечению, на базе РЦ СПИД проводятся исследования по выявлению и генотипированию мутантных форм вируса. Эти исследования позволяют установить, какие препараты уже не могут подавлять размножения вируса, и таким образом, скорректировать схему лечения.
2.Что такое иммуноблот и почему мы можем доверять его положительным результатам?
Вирус иммунодефицита человека состоит из ряда белков (антигенов), к каждому из которых у инфицированного пациента вырабатываются специфические антитела. В отличие от тестов, выполняемых на первых этапах (ИФА, ИХЛА, экспресс-тесты), иммуноблот может определять к каким конкретно антигенам ВИЧ у пациента есть антитела.
Согласно критериям Всемирной Организации Здравоохранения (ВОЗ), положительный результат может быть установлен при обнаружении антител как минимум к двум из трех поверхностных белков вируса (gp). Поэтому использование иммуноблота сводит к минимум вероятность ложноположительных результатов.
Рис. 1. Пример иммуноблота
gp160, gp120, gp41, p66, p24, p17 –белки вируса. Появление на тест-полоске темной поперечной черты свидетельствует о присутствии в организме пациента антител к данному белку.
Согласно критериям Всемирной Организации Здравоохранения (ВОЗ), положительный результат может быть установлен при обнаружении антител как минимум к двум из трех поверхностных белков вируса (gp). Поэтому использование иммуноблота сводит к минимум вероятность ложноположительных результатов.
Рис. 1. Пример иммуноблота
gp160, gp120, gp41, p66, p24, p17 –белки вируса. Появление на тест-полоске темной поперечной черты свидетельствует о присутствии в организме пациента антител к данному белку.
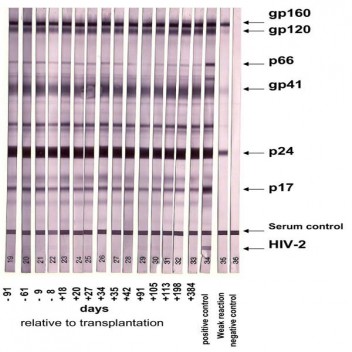
Пример иммуноблота
Существует два типа иммуноблота. Первый, так называемый Вестерн-блот, производится из белков настоящих, но предварительно разрушенных вирусов, выращиваемых в культуре клеток. Преимуществом Вестерн-блота является то, что в нем присутствуют все белки ВИЧ, и мы можем увидеть полную картину, происходящего в организме пациента процесса генерации специфических антител. Однако использование дорогостоящей культуры соответственно сказывается на цене данного теста. Второй тип иммуноблота - линейный иммунный тест, был разработан с целью удешевления подтверждающего анализа. В линейных иммунных тестах используются рекомбинантные (искусственно созданные) белки. Поскольку в тестах данного типаотсутствует ряд белков ВИЧ, мы получаем фрагментарную картину. Так, например в линейных иммунных тестах отсутствует белок gp160 - один из трех поверхностных белков, на основании которых выносится окончательное решение, что делает данный тест менее информативным. Поэтому Вестерн-блот остается на сегодня «золотым стандартом»для подтверждения диагноза ВИЧ-инфекции.
3.Насколько надежны отрицательные результаты иммуноблота?
В силу недостаточной чувствительности (по сравнению с ИФА, ИХЛА или экспресс-тестами), к отрицательным результатам иммуноблота необходимо относится с осторожностью. Поэтому при получении отрицательного или неопределенного результата иммуноблота Центры СПИД предписывают пациенту пройти повторное обследование через две недели. Как правило, этого периода достаточно, чтобы организм пациента выработал в достаточном количестве антитела к основным белкам вируса. Однако в некоторых случаях этот процесс может растянуться на несколько месяцев, поэтому пациента могут пригласить пройти обследование еще несколько раз, вплоть до окончательного установления или исключения диагноза ВИЧ-инфекции.
4.Как обеспечивается безопасность донорской крови?
Скрининг доноров крови на ВИЧ (т.е. обязательное обследование каждой кроводачи, каждого донора) осуществляется не региональными СПИД, а центрами крови. При этом используются методы ИХЛА/ИФА четвертого поколения, позволяющие одновременно выявлять вирусный антиген и антитела к ВИЧ. Кроме того, образцы крови проходят обследование с использованием метода полимеразной цепной реакции (на Рис. 2 обозначена как NAT – nucleicacidamplificationtechnology, англ.), позволяющим обнаруживать РНК ВИЧ уже на 10 день после инфицирования. До этого момента ВИЧ-инфекция не определяется никакими тестами.
Рис. 2. Выявление ВИЧ-инфекции с помощью тестов различных форматов и поколений в процессе естественного течения инфекции.
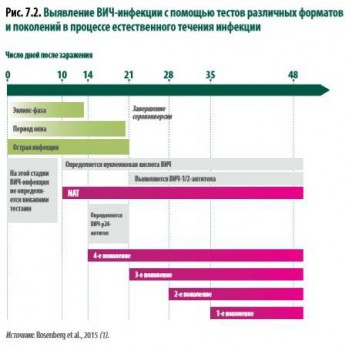
Выявление ВИЧ-инфекции с помощью тестов
При получении положительного результата любого из тестов, потенциально инфицированная донорская кровь подвергается уничтожению, а сам донор отстраняется от возможности сдавать кровь в дальнейшем. При этом диагноз ВИЧ-инфекции донору без проведения подтверждающих исследований не ставится. Для постановки окончательного диагноза образец крови донора направляется в РЦ СПИД для проведения дальнейших исследований согласно утвержденного алгоритма тестировния на ВИЧ инфекцию.
5.Как в Казахстане осуществляется диагностика на ВИЧ-2?
Согласно имеющимся эпидемиологическим данным на территории СНГ на сегодня не зарегистрировано ни одного случая ВИЧ-2 инфекции. Тем не менее, во всех лабораториях региональных центров СПИД Казахстана и центров крови используются тест-системы, способные одновременно выявлять как ВИЧ-1, так ВИЧ-2 инфекцию. Кроме того, большая схожесть строения вирусов первого и второго типа обеспечивает перекрестную реакцию в иммуноблоте на стадии подтверждения. При подозрении на ВИЧ-2 инфекцию в распоряжении лаборатории РЦ СПИД имеется соответствующий иммуноблот для выявления специфически антител к вирусу иммунодефицита человека второго типа.
6.Сколько стоит тест на ВИЧ?
Согласно тарифов на медицинские услуги в рамках гарантированного объема бесплатной медицинской помощи, утвержденных приказом Министерства здравоохранения РК, стоимость исследования на ВИЧ составляет 1413,99 тенге.
7.Могут ли частные медицинские организации выполнять исследования на ВИЧ?
В целях широкого доступа населения к тестированию на ВИЧ-инфекцию, медицинские организации всех форм собственности могут проводить первый этап лабораторной диагностики ВИЧ-инфекции. При этом Министерством здравоохранения будут предусмотрены квалификационные требования и обязательность предоставления статистической отчетности.
ВИЧ в мире
ПО ДАННЫМ ЮНЭЙДС:
ГЛОБАЛЬНАЯ СТАТИСТИКА ВИЧ ЗА 2020 ГОД
- Общемировое число людей, живущих с ВИЧ, в 2020 г. составило 37,7 млн [30,2 млн–45,1 млн] человек.
- Число новых случаев инфицирования ВИЧ в 2020 г. составило 1,5 млн [1,0 млн–2,0 млн] человек.
- Число людей, умерших от связанных со СПИДом болезней в 2020 г., составило 680 000 [480 000–1,0 млн] человек.
- 27,5 млн [26,5 млн–27,7 млн] человек получали антиретровирусную терапию в 2020 г.
- 79,3 млн [55,9 млн–110 млн] человек инфицировались ВИЧ с начала эпидемии.
- 36,3 млн [27,2 млн–47,8 млн] человек умерло от связанных со СПИДом болезней с начала эпидемии.
- В 2020 году число людей, живущих с ВИЧ, составляло 37,7 млн [30,2 млн –45,1 млн] человек:
- 36,0 млн [28,9 млн – 43,2 млн] взрослых.
- 1,7 млн [1,2 млн - 2,2 млн] детей (в возрасте 0-14 лет).
- Женщины и девочки составляли 53% всех людей, живущих с ВИЧ.
- В 2020 году 84% [67–>98%] всех людей, живущих с ВИЧ, знали свой статус.
- Около 6,1 млн [4,9 млн–7,3 млн] людей не знали о том, что они живут с ВИЧ в 2020 г.
- По состоянию на конец декабря 2020 года 27,5 млн [26,5 млн–27,7 млн] людей получали антиретровирусную терапию по сравнению с 7,8 млн [6,9 млн—7,9 млн] в 2010 году.
- В 2020 г. 73% [56–88%] всех людей, живущих с ВИЧ, имели доступ к лечению
- 74% [57–90%] взрослых в возрасте 15 лет и старше, живущих с ВИЧ, и 54% [37–69%] детей в возрасте 0–14 лет имели доступ к лечению.
- 79% [61– 95%] взрослых женщин в возрасте 15 лет и старше имели доступ к лечению, в то время как только 68% [52–83%] взрослых мужчин в возрасте 15 лет и старше имели доступ.
- 85% [63– >98%] беременных женщин, живущих с ВИЧ, имели доступ к лечению с применением антиретровирусных препаратов с целью предотвращения передачи вируса плоду в 2020 году.
- Число новых случаев инфицирования ВИЧ сократилось на 52% по сравнению с 1997 годом, когда этот показатель достиг пикового значения.
- В 2020 году число новых случаев ВИЧ-инфекции составило около 1,5 млн [1,0 млн–2.0 млн] человек, по сравнению с 3,0 млн [2,1 млн–4,2 млн] человек в 1997 году.
- Женщины и девочки составляли 50% новых случаев ВИЧ-инфекции в 2020 году.
- В 2020 году показатель новых случаев ВИЧ-инфекции снизился на 31% относительно 2010 года, с 2,1 млн [1,5 млн–2,9 млн] до 1,5 млн [1,0 млн–2,0 млн].
- В 2020 году показатель новых случаев ВИЧ-инфекции среди детей снизился на 53% относительно 2010 года, с 320 000 [210 000–510 000] до 150 000 [100 000–240 000].
- Число людей, умерших вследствие связанных со СПИДом болезней, снизилось на 64% относительно пикового показателя 2004 года и на 47% относительно показателя 2010 года.
- В 2020 году общемировое число умерших от связанных со СПИДом болезней составило 680 000 [480 000–1 млн] человек. Для сравнения в 2004 году этот показатель составлял 1,9 млн [1,3 млн–2,7 млн] человек и 1,3 млн [910 000– 1,6 млн] человек в 2010 году.
- Сметрность вследствие СПИДа снизилась на 53% среди женщин и девочек и на 41% среди мужчин и мальчиков с 2010 года.
- Люди, живущие с ВИЧ, имеют более тяжелые исходы и имеют более высокие сопутствующие заболевания от COVID-19, чем люди, не имеющие ВИЧ, и в середине 2021 года большинство из них не имели доступа к вакцинам против COVID-19.
- Исследования, проведенные в Англии и Южной Африке, показали, что риск смерти от COVID-19 среди людей с ВИЧ вдвое выше, чем у населения в целом.
- В Африке к югу от Сахары проживает две трети (67%) людей, живущих с ВИЧ. Но вакцины, которые могут их защитить, не появляются достаточно быстро. В июле 2021 года менее 3% людей в Африке получили хотя бы одну дозу вакцины от COVID.
- Локдаун и другие ограничительные меры в связи с COVID-19 помешали тестированию на ВИЧ и во многих странах привели к резкому снижению числа диагнозов и направлений на лечение от ВИЧ.
- Глобальный фонд для борьбы со СПИДом, туберкулезом и малярией сообщил, что, согласно данным, собранным в 502 медицинских учреждениях в 32 странах Африки и Азии, тестирование на ВИЧ снизилось на 41%, а количество направлений для диагностики и лечения уменьшилось на 37% во время первого локдауна в связи с COVID- 19 в 2020 году по сравнению с аналогичным периодом 2019 года.
- В 2020 году на ключевые группы риска (работников и работниц секс-бизнеса и их клиентов, мужчин-гомосексуалов и других мужчин, имеющих половые отношения с мужчинами, людей, употребляющих инъекционные наркотики, трансгендерных женщин) и их сексуальных партнеров приходилось 65% новых случаев ВИЧ по всему миру:
- 93% новых случаев инфицирования ВИЧ во всем мире за исключением Африки к югу от Сахары.
- 39% новых случаев инфицирования ВИЧ в Африке к югу от Сахары.
- Риск инфицирования ВИЧ:
- В 35 раз выше среди людей, употребляющих инъекционные наркотики.
- В 34 раза выше среди трансгендерных женщин.
- В 26 раз выше среди работниц/работников секс-бизнеса.
- В 25 раз выше среди мужчин-гомосексуалов и других мужчин, имеющих половые отношения с мужчинами.
- Еженедельно около 5000 молодых женщин в возрасте 15–24 лет инфицируются ВИЧ.
- В странах Африки к югу от Сахары шесть из семи новых случаев инфицирования среди подростков в возрасте 15-19 лет приходится на девочек. Вероятность инфицирования ВИЧ для молодых женщин в возрасте 15-24 лет в два раза выше, чем для мужчин. Около 4200 девочек-подростков и молодых женщин в возрасте 15-24 лет инфицировались ВИЧ каждую неделю в 2020 году.
- Более трети (35%) женщин во всем мире в какой-то момент своей жизни подвергались физическому и/или сексуальному насилию со стороны сексуального партнера или сексуальному насилию со стороны лица, не являющегося их партнером.
- В некоторых регионах вероятность инфицирования ВИЧ у женщин, подвергшихся физическому или сексуальному насилию со стороны партнера, в 1,5 раза выше, чем у женщин, не подвергавшихся такому насилию.
- В странах Африки к югу от Сахары на женщин и девочек приходилось около 63% всех новых случаев ВИЧ-инфицирования
- В 2020 году 84% [67– >98%] людей, живущих с ВИЧ, знали свой статус.
- Среди людей, знающих свой статус, 87% [67– >98%] имели доступ к лечению.
- И у 90% людей, получающих терапию, 90% [70– >98%] была достигнута подавленная вирусная нагрузка.
- В 2020 году из всех людей, живущих с ВИЧ, 84% [67—>98%] знали свой статус, 73% [56—88%] имели доступ к лечению и 66% [53—79%] достигли подавленной вирусной нагрузки.
- По состоянию на конец 2020 года было выделено 21.5 млрд долл. США (в постоянных долларах США в ценах 2019 года) на противодействие СПИДу в странах с низким и средним уровнями дохода; около 61% приходилось на внутренние источники.
- По оценкам ЮНЭЙДС, в 2025 году на противодействие СПИДу потребуется 29 млрд долл. США (в постоянных долларах США в ценах 2019 года) в странах с низким и средним уровнями дохода, включая страны, которые ранее рассматривались как страны с высоким уровнем дохода, для того, чтобы вернуться на путь прекращения эпидемии СПИДа.